Neuromodulation
(Rückenmarkstimulation)
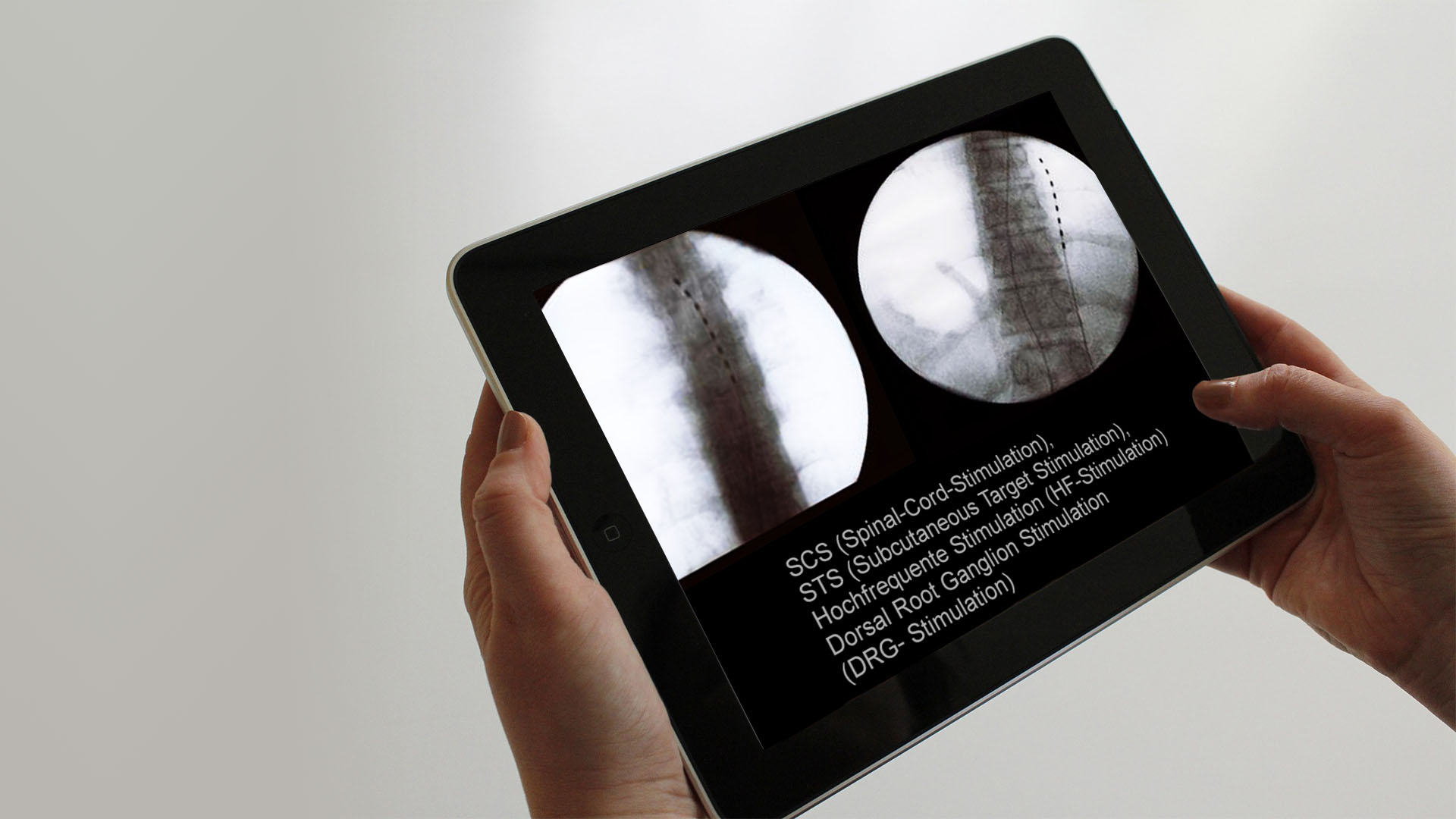
SCS (Spinal-Cord-Stimulation), STS (Subcutaneous Target Stimulation), Hochfrequente Stimulation (HF-Stimulation) und Dorsal Root Ganglion Stimulation (DRG- Stimulation)
Indikationen
- Rückenmarknahe Stimulation (SCS)
- Neuropathische Schmerzen
- Postlaminektomiesyndrom (therapierefraktäre Rückenschmerzen bei Bandscheibenoperationen)
- Radikulopathie
- Inkomplette Plexusläsionen
- Rückenmarksläsion
- Phantomschmerz
- Stumpfschmerz
- Zoster- und Post-Zoster-Neuralgie (Gürtelrose)
- Metabolische (Poly-)Neuropathien
- Rücken-Bein-Schmerzsyndrom (postoperativ-posttraumatisch)
- Sympathisch unterhaltene Schmerzen
- CRPS I (M. Sudeck) (nach Verletzungen auftretende Schmerzen in den Händen bzw. Füssen)
- CRPS II (Kausalgie)
- Ischämieschmerz
- periphere AVK (Stad. II b und III n. Fontaine)
- therapierefraktäre Angina pectoris (CCS III-IV)
Indikationen für STS
- Postlaminektomie-Syndrom
- Rückenschmerzen
- Cervicalsyndrom
- Spannungskopfschmerzen
- Intercostalneuralgie
- Trigeminusneuralgie
Einschlusskriterien
Ein invasives neuromodulatives Verfahren sollte bei allen Patienten, deren chronische Schmerzen (siehe die oben genannten Indikationen) mit konventionellen Maßnahmen nur unzureichend oder unter Inkaufnahme erheblicher Nebenwirkungen therapiert werden können, in frühzeitig Betracht gezogen werden.
Vor einer definitiven Systemimplantation ist eine mindestens einwöchige Testphase mit perkutaner Ausleitung der Stimulationselektroden und externem Stimulationsgerät zwingende Voraussetzung.
Ausschlusskriterien
Allgemeine internistische und chirurgische Kontraindikationen sind zu beachten.
Absolute Kontraindikationen zur rückenmarksnahen Stimulation (SCS) sind der Wurzelausriss und komplette Rückenmarksläsionen.
Patienten mit negativer Testphase und mangelnder Therapiecompliance müssen vom Verfahren der Neurostimulation ausgeschlossen werden.
Eine psychiatrische Komorbidität (wie schizophrene, affektive, neurotische Störungen, Persönlichkeitsstörungen, Verhaltensauffälligkeiten, organisch bedingte psychische Auffälligkeiten incl. Sucht und Medikamentenmissbrauch) muss individuell evaluiert werden und kann gegebenenfalls zum Ausschluss von einem invasiven, neuromodulativen Verfahren führen.
Ein laufendes Rentenbegehren oder laufende Gerichtsverfahren sind relative Ausschlusskriterien. Sollte ein invasives, neuromodulatives Verfahren dennoch in Betracht gezogen werden, so ist der Patient schriftlich daraufhin zuweisen, dass eine Schmerzreduktion unter SCS/STS eine Arbeitsfähigkeit bewirken kann.
Herzschrittmacher, implantierbare Defibrillatoren und kernspintomografische Untersuchungen stellen keine absolute Kontraindikation dar. Herstellerangaben sind generell zu beachten.
Kontraindikationen zur rückenmarksnahen Stimulation sind der Wurzelausriß und die komplette Rückenmarksläsion.
Diagnostik
Ambulant durchzuführende Untersuchungen vor Austestung eines invasiven neuromodulativen Verfahrens.
Wenn WHO-Stuffenschema (einschließlich Opioidtherapie) in Kombination mit psychologischen (Schmerzbewältigung), physikalische Therapie, TENS, Akupunktur und invasive Therapiemaßnahmen (Blockaden) keinen anhaltenden Erfolg gebracht hatten (VAS>5), Vorstellung in der Schmerzambulanz AKH Wien zur Indikationsstellung eines invasiven neuromodulativen Verfahrens.
Die Schmerzanamnese muss insbesondere die psychosoziale Struktur sowie den psychischen Befund des Patienten berücksichtigen.
Neurologischer Status durch einen Neurologen
Bei geplanter SCS-Implantation: Rezentes MRI (nicht älter als 6 Monate) der Wirbelsäulenregion, wo die Sondenimplantation geplant ist
Neurochirugische bzw. orthopädische Kontrolle zum Ausschluss einer Operationsindikation
Nervenleitgeschwindigkeit (NLG)
Psychologische Evaluation
Testung durch Psychologin
Die Psychometrie erfolgt mittels Fragebögen zur Erkennung psychiatrischer Komorbidität (Psychosen, Neurosen, Persönlichkeitsstörungen, organische Psychosyndrome, Sucht). Bei Auffälligkeiten ist ein psychologisches / psychiatrisches Interview erforderlich.
Aufklärung des Patienten
Nach entsprechender Indikationsstellung erfolgt die Aufklärung des Patienten anhand des Formular zur Allgemeinen Information über SCS/STS und des Aufklärungsbogens „Schmerzbehandlung mittels elektrischer Nervenstimulation“ (Dio-med Aufklärungsbögen) bzw. des Aufklärungsbogens „Spinalanästhesie/Peridural-anästhesie (PDA) zur Schmerztherapie, ggf. mit Verweilkatheter, Port und /oder Pumpe“ (Dio-med Aufklärungsbögen).
Darüber hinaus erfolgt auch eine Einverständniserklärung zur Aufklärung für Anästhesie (Perimedbögen), falls intraoperativ eine Sedierung bzw. eine Allgemeinanästhesie geplant ist.
Neurostimulation
- Stationäre Aufnahme für 3 Tage zur Probeimplantation der SCS/STS Elektroden
- anschließend Entlassung für etwa 1 Woche zur ambulanten Austestung
- Wiederaufnahme für 3 Tage zur Implantation des Generators bzw. Explantation
Praktische Umsetzung der Implantation von Neurostimulation
Die vorgenannten neuromodulativen Techniken sollten Ärzten vorbehalten bleiben, welche entsprechend den Qualitätsstandards der wissenschaftlichen Fachgesellschaften die multiaxiale Modalität des chronischen Schmerzgeschehens analysieren und die technische Umsetzung der Neurostimulation gewährleisten.
Operatives Vorgehen
Nach Abschluss der Diagnostik und Indikationsstellung zum Neuromodulationsverfahren sowie nach Patientenaufklärung über Art, Risiken und Tragweite des Eingriffs sowie schriftlicher Einverständniserklärung erfolgt der operative Eingriff nach üblichen Standards. Eine prophylaktische perioperative Antibiotikagabe (single-shot, z.B Cephalosporine) ist obligat.
Teststimulation
Nach Indikationsstellung muss eine Testphase mit dem jeweiligen Neuromodulationsverfahren durchgeführt werden. Während der Testphase ist die Effektivität (gekennzeichnet durch Schmerzreduktion, wie international üblich > 50%, Verbesserung der Lebensqualität sowie Reduktion des Medikamentenverbrauchs) in einem Schmerztagebuch zu dokumentieren. Die Dauer der Testphase muss individuell ermittelt werden und beträgt mindestens eine Woche.
Die Teststimulation wird bei Anwendung von SCS und STS mit einem externen Stimulator durchgeführt. Die endgültige Implantation eines kompletten Systems erfolgt in einem zweiten Schritt nach Abschluss einer positiven Testphase, gegebenenfalls in Vollnarkose.
Sondenimplantation, Neurostimulation
Die perkutane Einführung einer Stimulationssonde zur epiduralen Rückenmarksstimulation (SCS) erfolgt oberhalb der Läsion, üblicherweise unter Lokalanästhesie in Bauchlage, und mit Hilfe der Röntgendurchleuchtung unter aseptischen Bedingungen, ggf. unter Sedierung. Zur genauen Platzierung der Elektroden erfolgt intraoperativ eine Austestung mittels externem Stimulationsgerät. Ziel ist, die Sonden so zu platzieren, dass die Stimulation vom Patienten als Kribbelparästhesie im Schmerzareal deckungsgleich wahrgenommen wird. Für Schmerzen in der oberen Körperhälfte ist zumeist eine Lage der Sondenspitze auf der Höhe des Wirbelkörpers C5/C6, für Schmerzen im unteren LWS und im Bereich der unteren Extremitäten eine Sondenlage in der Höhe der WirbelkörperTH8/TH9 anzustreben.
Die Anlage der Stimulationssonde zur Subkutanen Target Stimulation (STS) erfolgt – ohne Anwendung einer Lokalanästhetikagabe direkt in das Schmerzareal subkutan.
Komplikationen der Neurostimulation
Komplikationen werden in der Literatur in den nachstehend genannten Häufigkeiten angegeben:
o Elektrodenbruch 0,5 – 4 %,
o lokale Wundinfektionen 1 – 3 %
o Elektrodenmigration 10 – 15 %.
Epidurale, intrakranielle und andere Infektionen, Serome, epidurale Hämatome, Nervenverletzungen sowie Liquorleckagen werden extrem selten beschrieben.
Dislokation und Störungen des gesamten Systems (Impulsgenerator und Elektrode) sind bei kernspintomografischen Untersuchungen mit höheren Feldleistungen möglich. Eine Kontaktaufnahme mit dem Hersteller des Systems ist zu empfehlen.
operative Vorgehen
bei dem Setzen der Probeelektroden
Zu Beginn erhalten Sie eine Lokalanästhesie, nur in seltenen Ausnahmen
eine leichte Narkose (Sedoanalgesie).
Danach wird ein ungefähr 4 cm langer Hautschnitt entlang der
Wirbelsäule gesetzt und bis auf die Faszie herunterpräpariert.
Unter Röntgenkontrolle werden eine bzw. zwei Nadeln
in den Rücken des am Bauch liegenden Patienten gesetzt.
Anschliessend werden unter Röntgenkontrolle die Sonden vorgeschoben.
Danach erfolgt die Probestimulation und die definitive Sondenpositionierung.
Sie müssen dabei wach sein um uns mitteilen zu können,
ob das Stimulationsmuster den gesamten Schmerz überdeckt.
Danach werden die Elektroden fixiert und unter der Haut – unterhalb,
entlang des Rippenbogens – auf einer Bauchseite ausgeleitet.
Dann wird wieder zugenäht.
Bei der definitiven Implantation plus Generator ist das Vorgehen
wie oben beschrieben.
Die Elektroden werden belassen und mit dem Generator verbunden,
der in einer subkutanen Tasche in der seitlichen Bauchwand bzw. im Glutealberreich platziert wird.